Strategidokument
Forkortelser
CT: computer tomografi
EEG: elektroencefalografi
MEEG: magneto-elektro-encephalografi
MR: magnetisk resonans
NCSE: non-konvulsiv status epilepticus
- Definitioner
Epilepsi diagnose
En epilepsidiagnose skal opfylde mindst ét af følgende kriterier:
- To uprovokerede epileptiske anfald (eller refleks epileptiske anfald) adskilt af mere end 24 timer.
- Ét epileptisk anfald samt en sandsynlighed over 60 % for at patienten vil få endnu et epileptisk anfald i de næste 10 år, baseret på de øvrige kliniske og parakliniske data. I praksis kan dette kriterium forvaltes således, at en person med en varig disposition til epilepsi kan få stillet en epilepsidiagnose efter første uprovokerede epileptiske anfald. Den varige disposition kan fx være en læsion i cortex cerebri set ved MR eller karakteristiske epileptiforme EEG forandringer.
- Kliniske og parakliniske data som udfylder kriterierne for et epileptisk syndrom.
Epilepsi er en klinisk diagnose som kan stilles på baggrund af anamnesen, men ofte vil man støtte sig til parakliniske data – hyppigst MR skanning af hjernen og EEG.
Ophør af epilepsi
Epilepsi er at betragte som ophørt hos patienter med et aldersafhængigt epilepsisyndrom, hvor patienten ikke længere tilhører den relevante aldersgruppe. Epilepsi betragtes desuden som ophørt hvis patienten ikke har haft anfald i de sidste 10 år (heraf 5 år uden antiepileptisk medicin).
- Diagnostisk udredning: oversigt
Den diagnostiske udredning er en 3-trins proces, der skal afklare følgende spørgsmål:
- Diagnose: har patienten epilepsi?
- Klassifikation
a. Hvad er anfaldstypen?
b. Hvad er epilepsi typen (kan der stilles en syndrom diagnose)? - Hvad er ætiologien?
Nedenstående flowdiagram viser de vigtigste elementer i den diagnostiske udredning:
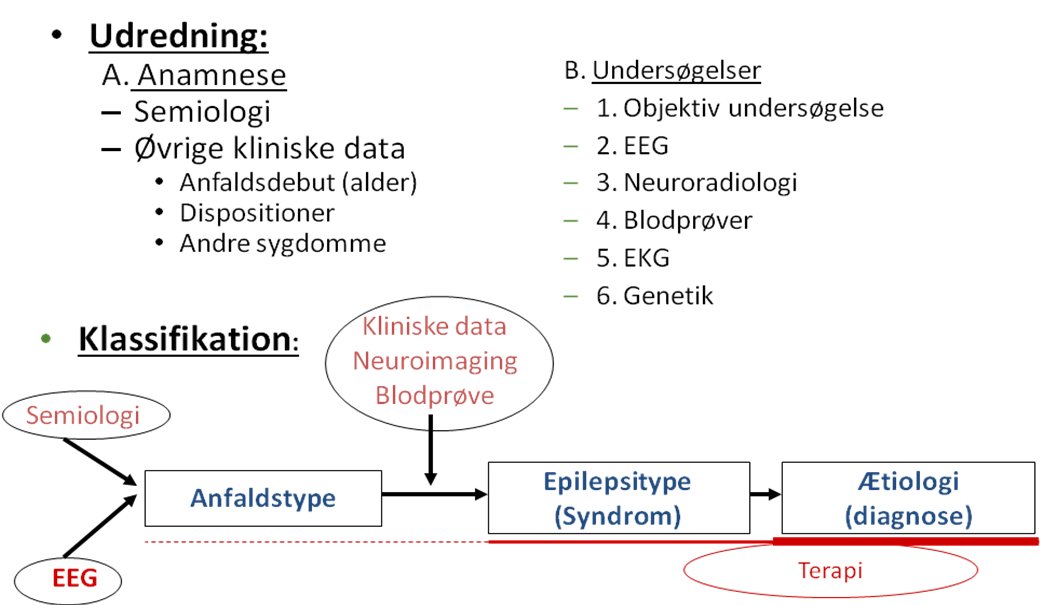
Den medicinske behandling vælges ud fra anfaldstype.
- Elementer i anamnesen og i den objektive undersøgelse der rejser mistanke om epilepsi
Det er vigtigt at beskrive anfaldsudvikling i detaljer (semiologi).
Den væsentligste differentialdiagnose til epilepsi med bevidsthedstab er synkope (refleks, ortostatisk eller kardial).
Følgende tyder på Epilepsi som årsag til bevidsthedstab:
– Tungebid
– Fornemmelse af déjà vu eller jamais vu før anfaldene
– Bevidsthedstabene kommer i forbindelse med følelsesmæssigt stress
– Hoveddrejning i forbindelse med anfaldene
– Episoder hvor personen er ukontaktbar, indtager en usædvanlig stilling eller har rysten / kramper i arme eller ben i forbindelse med anfald (NB: rystelser ses også ved konvulsiv synkope).
– Personen er ikke klar over at han/hun har haft anfald
– Forvirring efter anfaldene
Følgende tyder på synkope som årsag til bevidsthedstab:
– Tilfælde med nærbesvimelse
– Svedudbrud før anfaldene
– Bevidsthedstab kommer efter personen har stået i længere tid
– Øjenvidner fortæller at personen var bleg
- EEG (elektroencefalografi)
EEG er ofte et essentielt led i den diagnostiske udredning af patienterne med epilepsi. EEG benyttes til at klassificere anfaldene og epilepsien.
Indikationer:
- Klinisk mistanke om epilepsi
- Klassifikation af anfald og epilepsi
- Ændret anfaldstype hos en patient med diagnosticeret og klassificeret epilepsi
- Udredning af patienter hvor der mistænkes non-epileptiske anfald
- Overvejelse af aftrapning af antiepileptika
Ved førstegangs-anfald hos voksne med en kendt epileptogen læsion (fx tumor eller apopleksi osv) er EEG indiceret ved tvivl om diagnosen eller klassifikationen, men vil i en del tilfælde kunne undværes hvis der er en klar behandlingsindikation.
EEG undersøgelsestyper:
- Standard EEG: 30 minutters registrering i vågen og afslappet tilstand. Dette er den første EEG-undersøgelse i udredningsforløbet, medmindre der er indikationer for et akut EEG. Undersøgelsen indeholder provokationsmetoder såsom hyperventilation og intermitterende lysstimulation.
- EEG med søvn: Er en supplerende undersøgelse som anvendes, når standard EEG ikke viser abnorme fund eller når den er uden sikre abnorme fund. Der skal registreres mindst 30 minutter med søvn for at opnå optimal diagnostisk værdi. Helst skal søvn-EEG registreres efter søvndeprivation, idet dette i sig selv er en provokationsmetode. Hvis dette ikke kan lade sig gøre (f.eks. hos børn) kan man inducere søvn ved melatonin.
- Video-EEG undersøgelse på > 1 time: Video-EEG-registrering på 1-6 timer ved patienter med hyppige epileptiske anfald, hvor man kan registrere semiologien af anfaldet og samtidig vurdere eventuelle EEG-forandringer.
- Døgn video-EEG registrering: Der registreres EEG-forandringer med kliniske anfald. Denne undersøgelse er meget ressourcekrævende, og derfor anvendes denne undersøgelse kun, hvor der er tvivl om diagnosen, eller hvis der ønskes yderligere oplysninger om anfaldene f.eks. som led i udredning mhp. epilepsikirurgi eller natlige anfald.
- Akut EEG: akut EEG anvendes, hvor der er mistanke om non-konvulsiv status epilepticus (NCSE). Akut EEG kan også anvendes til at påvise postiktale forandringer, lige efter et anfald (helst optaget indenfor 1 time efter anfaldet).
- Kontinuerlig EEG (cEEG): Anvendes hos patienter med bevidsthedspåvirkning, hvor der er mistanke om fluktuerende episoder med NCSE, eller som monitorering af terapeutisk effekt ved refraktær NCSE.
- Magneto-elektro-encephalografi (MEEG): registrerer både elektriske og magnetiske signaler fra hjernen med høj opløsning. Anvendes hos patienter der trods den kliniske mistanke om epilepsi, har flere EEG registreringer uden abnorme forandringer. MEEG kan også bruges til kildelokalisering ved udredning mhp. epilepsikirurgi.
Sensitivitet: Et enkelt rutine EEG har en relativ lav sensitivitet (30 – 50 %), men den kumulative værdi af flere (op til 4) EEG undersøgelser, inklusive EEG med søvn, kan nå op til 66 – 90 %. Da det derfor kan forekomme, at gentagne EEGer er normale hos patienter med epilepsi, så kan et normalt EEG ikke bruges til at afkræfte diagnosen epilepsi.
Epileptiforme EEG-udladninger er hyppigere lige efter et epileptisk anfald og man kan derfor opnå en højere sensitivitet ved at lave et EEG den dag hvor patienten har haft et anfald.
Specificitet: Hos normale voksne personer er forekomsten af epileptiforme EEG-udladninger under 1 % (falsk positive). Hos patienter med neurologiske eller psykiatriske lidelser (men ikke epilepsi) er andelen af falsk positive EEGer lidt højere (2 – 3 %).
Der findes nogle patientgrupper hvor EEG har lavere specificitet: det drejer sig om patienter med mental retardering, patienter med hjernetumor, og patienter der har gennemgået et neurokirurgisk indgreb; 10 – 30 % af disse patienter kan have epileptiforme EEG-udladninger, selvom de ikke har epilepsi. Patienter i behandling med psykofarmaka har også en øget forekomst af epileptiforme forandringer ved EEG.
Det er vigtigt at understrege at man ikke kan stille en epilepsidiagnose alene på baggrund af EEG – der skal altid have været tale om mindst 1 anfald før derkan stilles en epilepsidiagnose.
De vigtigste abnorme EEG fund er:
- Epileptiforme udladninger: spikes, sharp-waves, poly-spikes, spike-and-slow-wave komplekser. Udladningerne kan forekomme fokalt dvs. i den ene hemisfære, eller i begge hemisfærer samtidig – dvs. bilateralt-synkront (”generaliseret”)
- Lavfrekvent aktivitet (i delta og/eller theta område). Disse kan forekomme fokalt (rejser mistanke om en strukturel abnormitet i denne region) eller mere diffust (rejser mistanke om udbredt påvirkning af CNS funktion).
- Neuroimaging (CT og MR)
Følgende udredningsalgoritme gælder for voksne med epileptiske anfald:
- Voksne personer med førstegangs generaliseret tonisk-kloniske krampeanfald skal have udført CT-skanning af hjernen akut til afklaring af årsagen til anfaldet med mindre der er anden oplagt medicinsk årsag f.eks lavt blodsukker.
- Alle voksne med uprovokeret tonisk-kloniske krampeanfald skal have udført MR-skanning af hjernen med mindre der er kontraindikationer eller der på baggrund af anfaldstype/epilepsitype kan stilles en syndrom-diagnose som erfaringsmæssig ikke er forbundet med underliggende strukturel læsion i hjernen, f.eks juvenil absence epilepsi eller juvenil myoklon epilepsi.
- Hos patienter med fokale anfald, hvor der ikke opnås anfaldskontrol, bør der foretages MR-skanning af hjernen med specialiseret protokol for at vurdere mindre misdannelser (f.eks. fokal kortical dysplasi)
Som hovedregel skal nyopstået epilepsi hos en voksen føre til MR-skanning af hjernen. MR-skanning med epilepsiprotokol foretrækkes.
- Laboratorieprøver og EKG
Ved akutte anfald tages:
- a-gas
- b-glucose
- væsketal (Na, K, Ca, Mg, Cr, CK, Leucocytter, Differentialtælling, CRP, Myoglobin)
- ved patienter i medicinsk behandling måles koncentrationen af antiepileptisk medicin i blodet for at dokumentere eventuel non-compliance
Der tages altid EKG ved akutte anfald, og standard EKG indgår altid i udredningen af epilepsi.
- Anfaldsklassifikation
Epileptiske anfald klassificeres som:
– Fokale anfald: udgangspunktet for anfaldet er begrænset til én hemisfære. Anfaldet kan sprede sig til den modsatte hemisfære (“fokal til bilateral tonisk-klonisk anfald”, tidligere kaldt ”sekundær generalisering”).
De fokale epileptiske anfald kan være med bevidsthedspåvirkning (tidligere kaldt ”komplekse partielle/fokale anfald”) eller uden bevidsthedspåvirkning (tidligere kaldt ”simple partielle/fokale anfald”).
Beskrivelsen af de fokale epileptiske anfald er meget vigtig, idet man derved kan specificere den del af hjernen hvor anfaldet starter (f.eks. temporallapsanfald, frontallapsanfald, etc.). En patient kan have epileptiske anfald, som udgår fra flere dele af hjernen dvs. have flere epileptiske foci (”multifokal”).
Ved beskrivelse af patientens fokale anfald er det vigtigt i detaljer at beskrive symptomerne forbundet med anfaldet (semiologien).
– Generaliserede anfald: Anfaldet er genereret af epileptiske netværk, som involverer begge hemisfærer.
De generaliserede anfald udgøres hovedsageligt af:
– absencer (typiske og atypiske absencer, myoklone absencer og absencer med øjenlågsmyokloni)
– myoklonier (pludselige, korte (<100 ms) uregelmæssige sammentrækninger af en eller flere muskler eller muskelgrupper)
– kloniske anfald (klonier er regelmæssige, repetitive, involverer samme muskelgruppe, har en frekvens på ~1-3 Hz og er langvarige)
– toniske anfald (en vedvarende muskel sammentrækning, der er tiltagende og kan vare få sekunder til få minutter)
– toniske-kloniske anfald: Tonisk sammentrækning af muskler, efterfulgt af kloniske muskelsammentrækninger – bilateralt, oftest symmetrisk.
Referencer
Binnie CD & Stefan H: Modern electroencephalography: its role in epilepsy management. Clin Neurophysiol. 1999;110:1671-97.
Fisher B. et al.: A practical clinical definition of epilepsy. Epilepsia, 2014; 55:475–482.
Fisher RS et al: Operational classification of seizure types by the International League Against Epilepsy: Position paper of the ILAE commission for classification and terminology. Epilepsia 2017; 58:522-530.
ILAE Diagnostic manual: https://www.epilepsydiagnosis.org/
Senest revideret d. 16.08.2023
Forfattere: Sándor Beniczky og Jakob Christensen
Referenter: Martin Fabricius og Annette Sidaros
Godkender: Annette Sidaros, redaktionsgruppe E
Keywords: epilepsi, kramper, krampeanfald
