Instruks
Nyt siden sidst:
Råd om tidlig genoptræning kontra tidlig mobilisering er specificeret.
Forkortelser:
GCS: Glasgow Coma Score
ICH: Intracerebral Hæmorhagi
INR: International Normalized Ratio
NOAK: Non-vitamin K Oral Antikoagulant
PCC: Prothrombin Complex Concentrate
SWI: Susceptibility Weighted Imaging
VKA: Vitamin K-antagonister
Visitation:
Patienter med ICH bør behandles på apopleksiafsnit med samme tværfaglige behandling, pleje og rehabilitering som hos patienter med iskæmisk apopleksi [1, 2]. Der foreligger ikke sammenlignende evidens for effekt af indlæggelse på neurointensivt afsnit, men observationelle studier tyder på en tilsvarende effekt [2].
Observation efter indlæggelse:
I det akutte forløb (første 24-36 timer efter symptomdebut) anbefales tæt observation for progression i neurologiske symptomer og faldende bevidsthedsniveauet. Til dette formål anvendes Glasgow Coma Scale, Stroke in Progression (SIP) eller tilsvarende anerkendt vurderingsskala mindst hver 2. time ved stabile patienter.
Observationsniveauet efter de første 24-36 timer beror på individuel vurdering af patientens tilstand.
Der foreligger ingen evidens for at opretholdelse af eleveret hovedgærde i den akutte fase forbedrer prognosen [3]. Aktive forsøg på decideret genoptræning inden for de første 24 timer anbefales ikke [4, 5].
Akut diagnostik:
Akut CT- eller MR-skanning (diagnostisk ligeværdige) anbefales, for at skelne mellem iskæmisk apopleksi og ICH.
Hos især yngre patienter, patienter med speciel ICH-lokalisation (udenfor basalganglier, thalamus og pons) eller hos patienter hvor akut intervention kan komme på tale overvejes yderligere akut billeddiagnostik med henblik på visualisering af mulig vaskulær eller strukturel patologi [6]. Dette kan være i form af CT/MR-angiografi, og/eller digital subtraktions-angiografi afhængig af patientens præsentation og den kliniske mistanke. Den bedste udredningsstrategi for underliggende patologi hos ICH-patienter er fortsat debatteret. Se strategidokument for yderligere detaljer.
Akut blodtrykssænkende behandling:
Hos patienter med intracerebral blødning anbefales akut blodtrykssænkende behandling til systolisk blodtryk <140 mmHg (og >110mmHg) de første 72 timer efter symptomdebut [7]. Faldet i systolisk blodtryk skal dog ikke, i den akutte fase, overstige 90mmHg af hensyn til risikoen for nyrefunktionspåvirkning. Behandlingen bør generelt startes så hurtigt som muligt og optimalt indenfor 6 timer efter symptomdebut. Der anbefales hyppig blodtryksmåling mindst hvert 15.minut den første time og herefter sjældnere. Lokale retningslinjer varierer med hensyn til hyppighed og valg af præparater.
Antihypertensiv behandling kan for eksempel omfatte:
- IV. labetalol 10-20 mg hvert 10. minut til maksimal kumuleret dosis på 200mg (overvej samtidig telemetri-overvågning ved høje doser eller ved kendt hjertesygdom)
- Hurtigvirkende nitrater i.v. eller transdermalt (Minitran plaster)
- v. furosemid 40-80 mg (husk samtidigt kaliumtilskud per-oralt)
- Behandling af smerter
- Psykisk omsorg i forhold til angst
- Engangs-kateterisation ved urinretention.
Post-hoc analyser af et studie har rejst tvivl om sikkerheden af transdermal nitroglycerin administreret inden for <2 timer efter symptomdebut [8, 9]. Denne effekt ser dog ud til at forsvinde inden for få timer efter symptomdebut hvor transdermal nitroglycerin er vist sikkert at anvende i andre studier.
Intravenøs antihypertensiv behandling kan suppleres med perorale midler så tidligt som muligt. Hos patienter uden dysfagi (eller med naso-gastrisk sonde) kan patientens vanlige perorale antihypertensiva fortsættes i den akutte fase. Efter den akutte fase anbefales et blodtryksmål på <130/80mmHg.
Hæmostatisk behandling:
Behandling med antifibrinolytika som tranexamsyre er undersøgt i et større studie, som ikke har fundet signifikant effekt på funktionelle effektmål [10], hvorfor tranexamsyre fortsat kun bør anvendes som led i protokollerede kliniske forsøg.
Der er ikke evidens for en gavnlig klinisk effekt af andre trombostatika (f.eks. rFVIIa) til ICH-patienter, som ikke er i forudgående behandling med antikoagulerende medicin (se reversering af antitrombotika nedenfor). [11, 12].
Reversering af antitrombotika:
Det anbefales generelt at pausere trombocythæmmende og antikoagulerende medicin hos patienter med akut intracerebral blødning.
Reversering af orale antikoagulerende stoffer som vitamin-K-antagonister (warfarin eller phenprocoumon), faktor Xa-hæmmere (rivaroxaban, apixaban eller edoxaban) eller direkte trombin-hæmmere (dabigatran) bør iværksættes med så lidt forsinkelse som muligt for at reducere risikoen for ekspansion af hæmatomet.
Behandling af trombolyserelateret ICH henvises til dokumenter vedrørende trombolyse.
Behandling af Antikoagulantia-relateret ICH:
Figur 1 :
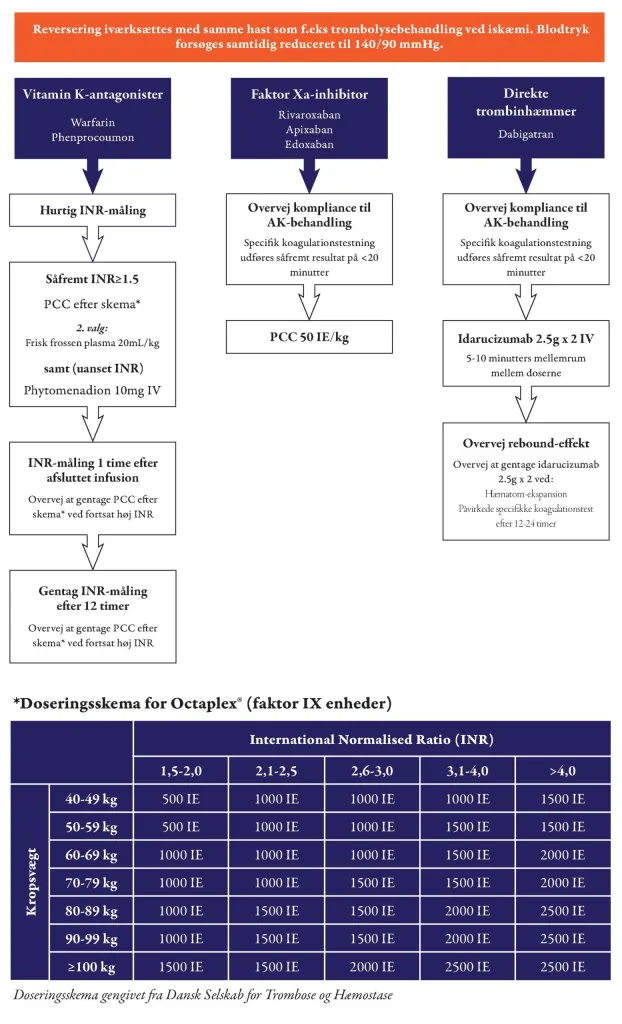
Vitamin K antagonister (VKA):
Se flowchart (figur 1) for behandlingsalgoritme ved ICH hos patienter i VKA-behandling.
For at mindske risikoen for hæmatomekspansion anbefales patienter i behandling med vitamin-K antagonister (warfarin eller phenprocoumon) en øjeblikkelig infusion af protrombinkompleks-koncentrat (PCC) e.g. Octaplex® [13, 14]
Behandlingseffekten af protrombinkompleks-koncentrat til ICH-patienter med INR-forhøjelser sekundært til andre medicinske sygdomme kendes ikke.
Behandling med frisk-frossen plasma er inferior i forhold til protrombinkompleks-koncentrat (PCC) i forbindelse med reversering af INR og begrænsning af hæmatomekspansion. Frisk-frossen plasma bør således kun anvendes, hvis protrombinkompleks-koncentrat (PCC) ikke kan fremskaffes akut. I disse tilfælde kan der anvendes 20mL frisk-frossen plasma per kg kropsvægt.
Non-vitamin-K orale antikoagulantia (NOAK)
Se figur 1 for behandlingsalgoritme for reversering af NOAK ved samtidig ICH.
Akut reversering af stoffernes effekt er svagt underbygget, og der foreligger ikke randomiserede studier hos patienter med ICH. Varigheden af den farmakologiske antikoagulation er generelt 1-3 døgn ved seponering af NOAK og afhænger af det specifikke præparat, nyrefunktion og compliance. Disse forhold bør overvejes inden reversering iværksættes.
Det er muligt at måle plasmakoncentration af NOAK samt forskellige koagulations-assays. Tilgængeligheden varierer mellem centre, og det anbefales, at behandlingen ikke forsinkes væsentligt for at afvente plasmamålinger af NOAK.
Dabigatran (Pradaxa®) anbefales reverseret ved infusion af idarucizumab (Praxbind®), der har vist sig effektivt til at reversere den biokemiske effekt af dabigatran inden for minutter hos patienter med alvorlige blødninger [15, 16]. Dosis er 2,5g x 2 IV.
ICH relateret til faktor Xa-hæmmerene rivaroxaban og apixaban reverseres med protrombinkompleks-koncentrat (e.g. OctaplexÒ) i højdosis: 50 IE/kg [13]. Andexanet har indtil videre ingen rolle i behandling af faktor Xa-hæmmer relateret blødning.
Tabel 1. Antikoagulantia
Warfarin |
Dabigatran |
Rivaroxaban |
Apixaban |
Edoxaban |
|
Handelsnavne |
Marevan, warfarin |
Pradaxa |
Xarelto |
Eliquis |
Lixiana |
Virknings-mekanisme |
Vitamin K-antagonist |
Direkte trombinhæmmer |
Faktor Xa- hæmmer |
Faktor Xa- hæmmer |
Faktor Xa- hæmmer |
Revertering ved ICH |
PCC* efter INR |
Idarucizumab 2.5 g x 2 (Praxbind) |
PCC 50 IE/kg |
PCC 50 IE/kg |
PCC 50 IE/kg |
Prodrug |
Nej |
Ja |
Nej |
Nej |
Nej |
Biotilgængelig-hed |
100% |
7%† |
80% |
60% |
62% |
Dosering |
x 1 /dag |
x 2 / dag |
x 1 /dag |
x 2 / dag |
x 2 / dag |
Time-to-peak effekt |
Kompleks dynamik |
0.5-2 timer |
2-4 timer |
3-4 timer |
1-2 timer |
Halveringstid |
20-60 timer |
12-14 timer |
5-13 timer |
8-14 timer |
10-14 timer |
Renal clearance |
0 % |
85 % |
33 % |
27 % |
50 % |
Interaktioner |
Multiple |
P-glycoprotein |
P-glycoprotein og CYP3A4‡ |
P-glycoprotein og CYP3A4‡ |
P-glycoprotein og CYP3A4 ‡ |
-typiske farmaka med forstærkende virkning |
Multiple |
Azol-antimykotika Verapamil Dronedaron |
Azol-antimykotika HIV-protease-hæmmere |
Azol-antimykotika HIV-protease-hæmmere |
Ciclosporin Dronedaron Erythromycin Ketoconazol |
-typiske farmaka med svækkende virkning |
Multiple |
Rifampicin phenytoin carbamazepin Prikbladet perikon |
Rifampicin phenytoin carbamazepin Prikbladet perikon |
Rifampicin phenytoin carbamazepin Prikbladet perikon |
Rifampicin Phenytoin Carbamazepin Pheno-barbital Prikbladet perikon |
Diæt-restriktioner |
Ja |
Nej |
Nej |
Nej |
Nej |
Farmakokinetiske karakteristika om warfarin er baseret på produktresume udsted af Lægemiddelstyrelsen for Takeda Pharma A/S (Marevanâ). Oplysninger om dabigatran, rivaroxaban, apixaban og edoxaban er baseret på produktresumer udgivet af det Europæiske Lægemiddelagentur, da disse lægemidler har pan-europæiske markedføringstilladelser.
*Pro-trombin-komplex koncentrat, se figur 1 for dosering. †Biotilgængeligheden af dabigratran afhænger af intakt kapselskal. Hvis lægemidlet tages uden kapselskal kan biotilgængeligheden stige op til 75 % efter en enkelt dosis og 37 % ved steady-state. ‡Farmaka der påvirker P-glycoprotein og cytochrom P450 3A4.
Heparin og lavmolekylære hepariner:
Hos patienter i heparinbehandling overvejes protaminsulfat i.v.
Trombocytter og trombocythæmmere:
Det anbefales at pausere trombocythæmmende midler i den akutte fase (se evt. afsnit om sekundær profylakse i forhold til evt. genoptagelse). Der foreligger ingen evidensbaseret behandling til reversering af trombocythæmmende lægemidler.
Trombocyttransfusion med henblik på reversering af trombocythæmmere er i kliniske studier vist at være relateret til øget risiko for død og svær handicapgrad [17]. Behandlingen frarådes generelt.
Kirurgi:
Akut kirurgisk fjernelse via klassisk kraniotomi af supratentoriel ICH >30 ml overvejes hos udvalgte patienter, specielt ved overfladisk beliggenhed og Glasgow Coma Score (GCS) 9-12 [18-20]. Hæmatomevakuering bør generelt foretages indenfor det første døgn efter ictus [19].
Akut kirurgisk fjernelse af infratentorielle hæmatomer anbefales ved okklusion af 4. ventrikel uanset hæmatomets størrelse. Desuden anbefales kirurgisk intervention for patienter med GCS < 14 eller hæmatomer med en diameter >3-4 cm og et volumen >7 ml [2]. Større cerebellare hæmatomer bør opereres på trods af et normalt bevidsthedsniveau, idet sandsynligheden for forværring pga. ødemdannelse er endda meget stor inden for de første døgn efter ictus.
Forebyggelse af systemiske komplikationer:
Alle patienter bør synketestes, før der gives væske, medicin eller føde per os.
Hos immobiliserede patienter forebygges venøs tromboemboli primært med intermitterende pneumatiske kompressionsstrømper. Evidensen for sikkerheden af lavmolekylær heparin til ICH-patienter er sparsom og omdiskuteret.
Blodsukkermåling og blodsukkerbehandling bør følge almindelige retningslinjer for indlagte patienter med diabetes mellitus.
Krampeanfald og epilepsi:
Primær profylakse med antiepileptisk medicin efter ICH anbefales ikke.
Krampeanfald opstået indenfor 7 dage efter ICH anses for akutte symptomatiske anfald. Ved akutte symptomatiske krampeanfald er risikoen for nyt symptomatisk krampeanfald indenfor de første 7 dage generelt lav (10-20%). 10-års risikoen for et uprovokeret krampeanfald efter et enkeltstående akut symptomatisk krampeanfald er ca. 30 %. Antiepileptisk behandling som sekundærprofylakse efter et enkeltstående akut symptomatisk anfald anbefales ikke [21].
Krampeanfald mere end 7 dage efter ICH er uprovokerede medmindre der foreligger anden udløsende årsag. Ved et eller flere uprovokerede epileptiske anfald er 10-års recidivrisikoen for nye krampeanfald ca. 70 % [21], og dermed kan epilepsi-diagnosen stilles efter første anfald. Herefter vil der normalt være indikation for fast anti-epileptisk behandling.
Referencer:
- Langhorne P, Fearon P, Ronning OM, Kaste M, Palomaki H, Vemmos K et al: Stroke unit care benefits patients with intracerebral hemorrhage: systematic review and meta-analysis. Stroke 2013, 44:3044-3049.
- Steiner T, Al-Shahi Salman R, Beer R, Christensen H, Cordonnier C, Csiba L et al: European Stroke Organisation (ESO) guidelines for the management of spontaneous intracerebral hemorrhage. Int J Stroke 2014, 9:840-855.
- Anderson CS, Arima H, Lavados P, Billot L, Hackett ML, Olavarria VV et al: Cluster-Randomized, Crossover Trial of Head Positioning in Acute Stroke. N Engl J Med 2017, 376:2437-2447.
- group ATC: Efficacy and safety of very early mobilisation within 24 h of stroke onset (AVERT): a randomised controlled trial. Lancet 2015, 386:46-55.
- Langhorne P, Collier JM, Bate PJ, Thuy MN, Bernhardt J: Very early versus delayed mobilisation after stroke. Cochrane Database Syst Rev 2018, 10:CD006187.
- Ahmed N, Audebert H, Turc G, Cordonnier C, Christensen H, Sacco S et al: Consensus statements and recommendations from the ESO-Karolinska Stroke Update Conference, Stockholm 11–13 November 2018. European Stroke Journal 2019, 4:307-317.
- Sandset EC, Anderson CS, Bath PM, Christensen H, Fischer U, Gasecki D et al: European Stroke Organisation (ESO) guidelines on blood pressure management in acute ischaemic stroke and intracerebral haemorrhage. Eur Stroke J 2021, 6:II.
- Right-2 Investigators: Prehospital transdermal glyceryl trinitrate in patients with ultra-acute presumed stroke (RIGHT-2): an ambulance-based, randomised, sham-controlled, blinded, phase 3 trial. Lancet 2019, 393:1009-1020.
- Bath PM, Woodhouse LJ, Krishnan K, Appleton JP, Anderson CS, Berge E et al: Prehospital Transdermal Glyceryl Trinitrate for Ultra-Acute Intracerebral Hemorrhage: Data From the RIGHT-2 Trial. Stroke 2019, 50:3064-3071.
- Sprigg N, Flaherty K, Appleton JP, Al-Shahi Salman R, Bereczki D, Beridze M et al: Tranexamic acid for hyperacute primary IntraCerebral Haemorrhage (TICH-2): an international randomised, placebo-controlled, phase 3 superiority trial. Lancet 2018, 391:2107-2115.
- Diringer MN, Skolnick BE, Mayer SA, Steiner T, Davis SM, Brun NC et al: Thromboembolic events with recombinant activated factor VII in spontaneous intracerebral hemorrhage: results from the Factor Seven for Acute Hemorrhagic Stroke (FAST) trial. Stroke 2010, 41:48-53.
- Mayer SA, Brun NC, Begtrup K, Broderick J, Davis S, Diringer MN et al: Efficacy and safety of recombinant activated factor VII for acute intracerebral hemorrhage. N Engl J Med 2008, 358:2127-2137.
- Christensen H, Cordonnier C, Kõrv J, Lal A, Ovesen C, Purrucker JC et al: European Stroke Organisation Guideline on Reversal of Oral Anticoagulants in Acute Intracerebral Haemorrhage. European Stroke Journal 2019:2396987319849763.
- Steiner T, Poli S, Griebe M, Husing J, Hajda J, Freiberger A et al: Fresh frozen plasma versus prothrombin complex concentrate in patients with intracranial haemorrhage related to vitamin K antagonists (INCH): a randomised trial. Lancet Neurol 2016, 15:566-573.
- Pollack CV, Jr., Reilly PA, Eikelboom J, Glund S, Verhamme P, Bernstein RA et al: Idarucizumab for Dabigatran Reversal. N Engl J Med 2015, 373:511-520.
- Pollack CV, Jr., Reilly PA, van Ryn J, Eikelboom JW, Glund S, Bernstein RA et al: Idarucizumab for Dabigatran Reversal – Full Cohort Analysis. N Engl J Med 2017, 377:431-441.
- Baharoglu MI, Cordonnier C, Al-Shahi Salman R, de Gans K, Koopman MM, Brand A et al: Platelet transfusion versus standard care after acute stroke due to spontaneous cerebral haemorrhage associated with antiplatelet therapy (PATCH): a randomised, open-label, phase 3 trial. Lancet 2016, 387:2605-2613.
- Gregson BA, Broderick JP, Auer LM, Batjer H, Chen XC, Juvela S et al: Individual patient data subgroup meta-analysis of surgery for spontaneous supratentorial intracerebral hemorrhage. Stroke 2012, 43:1496-1504.
- Mendelow AD, Gregson BA, Fernandes HM, Murray GD, Teasdale GM, Hope DT et al: Early surgery versus initial conservative treatment in patients with spontaneous supratentorial intracerebral haematomas in the International Surgical Trial in Intracerebral Haemorrhage (STICH): a randomised trial. Lancet 2005, 365:387-397.
- Mendelow AD, Gregson BA, Rowan EN, Murray GD, Gholkar A, Mitchell PM et al: Early surgery versus initial conservative treatment in patients with spontaneous supratentorial lobar intracerebral haematomas (STICH II): a randomised trial. Lancet 2013, 382:397-408.
- Holtkamp M, Beghi E, Benninger F, Kalviainen R, Rocamora R, Christensen H et al: European Stroke Organisation guidelines for the management of post-stroke seizures and epilepsy. Eur Stroke J 2017, 2:103-115.
Senest revideret d. 15.11.2023
Forfattere: Christian Ovesen, Jonatan Myrup Staalsø
Tidligere forfattere : Karsten Overgaard, Agneta Snoer
Referenter: Hanne Christensen, Claus Z. Simonsen
Godkender: Claus Z. Simonsen, redaktionsgruppe C
Keywords:
